COMPLICAÇÕES E COMO GERENCIÁ-LAS

Em todo o mundo, os procedimentos estéticos pouco invasivos se popularizaram na última década. Em comparação com a década de 1990, calcula-se nos Estados Unidos um aumento de intervenções superior a 147% no final dos anos de 2010. Nesse mesmo período, os procedimentos cirúrgicos cresceram quase 50% e os não cirúrgicos, mais de 231%. De acordo com estatísticas publicadas pela American Society for Aesthetic Plastic Surgery (ASAPS), dos cinco principais procedimentos não cirúrgicos realizados em 2009, os preenchimentos cutâneos perderam somente para as injeções de botox, que ocorreram mais de um milhão de vezes. A melhoria dos tecidos moles é um procedimento não invasivo atraente para os pacientes que buscam um resultado rápido e esteticamente agradável a médio prazo. Entre os principais fatores que influenciaram a popularização destes procedimentos citam-se a variedade de opções de produtos, o estigma social quase nulo e a versatilidade da técnica usada. Os preenchimentos de tecidos moles oferecem excelente segurança, sendo os efeitos colaterais leves e transitórios. Em geral, não passam de reações locais a picadas (vermelhidão, inchaço, irritação e dor) ou uma alteração passageira da sensibilidade da pele. Todavia, efeitos adversos mais severos e intercorrências também podem acontecer e estão documentados na literatura médica.
Uma correta avaliação dos anseios do paciente é sempre recomendável antes da realização de procedimentos estéticos eletivos. Durante essa ausculta, é praxe documentar com fotos as incorreções e assimetrias identificadas, de modo a ter como referência a aparência inicial do paciente. As imagens também permitirão levantar as preocupações e desejos dele e delinear um plano realista de tratamento que alcance esses objetivos. Durante essa consulta, cabe ao médico apontar linhas de expressão, rugas estáticas e dinâmicas e perdas de volume que podem ou não ser melhoradas pelos preenchimentos.
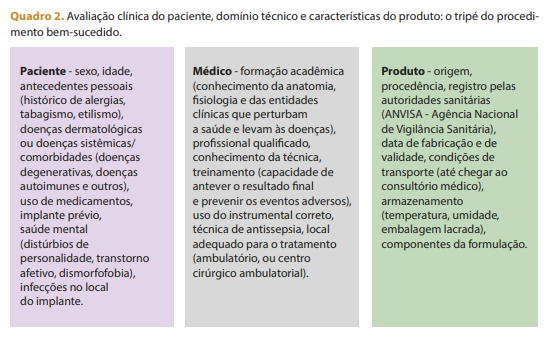
Uma vez discutidos e acordados os objetivos do tratamento, o médico precisa definir qual substância é a melhor opção para o caso. O especialista deve deixar claro, na ocasião, que esses procedimentos não substituem as intervenções cirúrgicas, mas podem adiá-las ou complementá-las. Essa também é a oportunidade de falar sobre eventuais efeitos colaterais, como feridas, inchaço, dor, nódulos, vermelhidão e sensibilidade anormal, além de outros, raros e potencialmente mais sérios. Por fim, será necessário discutir o comprometimento financeiro do paciente para obter resultados de longo prazo, uma vez que alguns procedimentos têm vida útil relativamente curta.
Uma vez definida a utilização de determinada substância de preenchimento, o médico deve alertar seu paciente quanto às possibilidades de ocorrer reação alérgica. Como muitos preenchimentos não são biomateriais, pode haver manifestação do sistema imunológico em vários níveis e, consequentemente, implicações estéticas. O colágeno bovino (Zyderm I, Zyderm II, Zyplast; Allergan Inc., Santa Barbara, CA, U.S.) foi uma das substâncias mais utilizadas por ser relativamente barata, versátil e de fácil implantação. Todavia, seu potencial alérgico, que requer dois testes cutâneos diferentes, e sua vida útil reduzida acabaram por colocá-lo em desvantagem em relação a outras opções. Assim, os produtos de colágeno bovino não são mais produzidos. Nem todo preenchedor à base de colágeno requer teste cutâneo. O colágeno humano (CosmoDerm, CosmoPlast; Allergan Inc. Santa Barbara, CA, U.S.) foi aprovado para uso sem testes por apresentar riscos muito pequenos, entretanto ele também tem duração relativamente curta (2 a 6 meses) quando comparado ao colágeno bovino (não utilizado no Brasil).
Entre os produtos atualmente disponíveis nos EUA, apenas o polimetilmetacrilato (BellaFill, Suneva Medical, San Diego, CA, U.S.) tem colágeno (sendo 20% de microesferas não biodegradáveis e 80% de colágeno bovino purificado), e ele requer teste cutâneo prévio. O elemento que carrega o colágeno contido nesse produto é de origem bovina e possui, portanto, o mesmo potencial alergênico do colágeno bovino (de 1 a 5%), relatado na literatura científica.
O teste cutâneo consiste na injeção intradermal de 0,1 mL de colágeno no lado volar do antebraço quatro semanas antes do tratamento. Uma resposta positiva provoca eritema de qualquer grau, induração e inchaço, com ou sem prurido. O resultado é considerado inconclusivo quando não ocorrem reações, mas o paciente desenvolve uma reação sistêmica, como coceira, atralgia ou mialgia em qualquer momento no decorrer do período de quatro semanas de observação.
Pacientes que apresentam um teste cutâneo positivo ou dois resultados inconclusivos não devem fazer o tratamento. No Brasil, esse teste não é realizado em nenhum dos produtos comercializados, uma vez que eles são todos biocompatíveis e não se faz uso de colágeno humano ou bovino.
Artigos publicados ao longo da década de 90 sugerem a existência de uma relação causal entre implantes dérmicos de colágeno e doenças autoimunes, em especial a polimiosite. Essa relação foi refutada por revisões epidemiológicas da literatura médica, por relatórios do fabricante e por litígios. Entretanto, há contraindicação de produtos com colágeno para pacientes que tenham histórico de desordens autoimunes reativas ao colágeno, como lúpus eritematoso sistêmico ou esclerodermia. Esses pacientes podem ser tratados seguramente com substâncias de preenchimento que não tenham colágeno. É recomendado ao paciente que agende uma consulta prévia com um reumatologista.
O ácido hialurônico como preenchedor ainda é o mais usado nos Estados Unidos. Há relatos raros de hipersensibilidade significativa. Independentemente de usarem bactérias ou aves como matéria-prima, é um produto extremamente purificado e a taxa de reação severa do sistema imunológico é baixa. O produto de origem aviária não é mais produzido para uso estético, entretanto ainda está disponível para tratamento ortopédico das juntas. Foi documentada uma reação de hipersensibilidade do tipo angioedema após uma injeção com gel HA esterilizado de origem não animal (Restylane; Medicis Aesthetics Inc., Scottsdale, AZ, US) durante tratamento do lábio superior. Outro caso relatou nódulos discretos persistentes, na forma de reações glanulomatosas adversas a corpos estranhos em uma mulher que recebeu uma injeção de HA nos lábios. Em um estudo retroativo de 1997 a 2001 que avaliou a segurança do uso de HA estabilizado não animal em países europeus, a incidência de reação hipersensitiva foi de 0,3 a 0,6%. Metade dessas reações foi imediata e elas foram revertidas em até três semanas.
Como as substâncias preenchedoras são injetadas muitas vezes com agulha, as reações locais representam o evento adverso mais comum. As agressões à área tratada são potencializadas pelo tamanho da agulha, o local do implante, a técnica, a velocidade da injeção e a escolha da substância de preenchimento.
As complicações mais comuns são sangramento, inchaço, vermelhidão, dor, irritação e coceira. Em um estudo duplo-cego, aleatório e feito em diversos locais, entre o HA (Restylane) e o colágeno (Zyplast), para tratamento de dobras nasolabiais nos lados contralaterais de cada paciente (n=138), registraram-se reações nos locais de injeção em 93,5% (129/138) e 90,6% (125/138) dos casos de tratamento com colágeno e com HA, respectivamente. Essas reações tiveram menos de sete dias de duração, foram leves a moderadas e similares. Portanto, importante que os pacientes estejam cientes da possibilidade de reações no local da injeção. Em especial, as equimoses (inchaço) podem persistir mais de uma semana após o tratamento, principalmente se o paciente estiver fazendo uma terapia anticoagulante. A maioria dos casos de edemas e equimoses ocorre por conta da técnica de implante e pode ser minimizada com injeções lentas e precisas. É importante notar que, sendo moléculas de açúcar hidrofílicas, as substâncias de preenchimento à base de HA causam normalmente mais inchaço do que outras.
Embora tenha por base estudos comparativos realizados com injeções diferentes, em pacientes diferentes e com agulhas de tamanhos distintos, a propaganda comercial faz uso dos dados da FDA em benefício próprio. Um preenchimento com HA relatou incidência de inchaço de 86% e de irritação de 59%, em comparação com o uso do ácido polilático (PLLA), que provocaria, respectivamente, uma taxa de 4 a 7% de possibilidade de ocorrer inchaço e 6 a 38% de irritação. No caso da hidroxiapatita de cálcio, os percentuais são, respectivamente, de 69,2% de inchaço e 63,2% de irritação.
Em todos os casos, porém, independentemente do produto injetado, o inchaço e a irritação são autolimitados e de pouca importância. Alguns desses problemas podem ser minimizados graças à correta triagem dos pacientes e instruções precisas antes do procedimento. Pacientes sem histórico de ataque cardíaco, convulsão, coágulos sanguíneos ou outra doença que requeira o uso de aspirina podem usá-lo, embora alguns colegas solicitem a suspensão da medicação por sete a dez dias antes da intervenção médica. Pessoalmente, realizo o procedimento com uso de microcânulas e aviso o paciente do risco de equimose ser maior.
Ainda assim, não há possibilidade de um trauma vascular importante ocorrer, trazendo alguma repercussão hemodinâmica. Pacientes que estejam usando varfarina ou clopidogrel devem ser informados da possibilidade de aparecerem irritação e inchaço mais sérios. Quem usa aspirina ou outra substância que afina o sangue, por sua vez, não deve suspender a medicação antes de um preenchimento. Em geral, se a Taxa Normatizada Internacional (INR) estiver entre 2 e 3, os pacientes em tratamento com Varfarina enfrentarão poucos riscos de hematomas ou de irritações fortes por conta das injeções. Assim, os médicos devem se sentir confortáveis para realizar o procedimento. Outros produtos à base de aspirina, anti-inflamatórios não esteróides (NSAIDs) e suplementos/vitaminas herbais associados à anticoagulação (vitamina E, Ginseng, gengibre, ginkgo, alho, kava kava, raiz de salsão, óleos de peixe, erva-de-são-joão) devem ser cortados 7 a 10 dias antes de um procedimento cirúrgico, mas sem necessidade frente a um preenchimento facial. Recomenda-se evitar o consumo de álcool cerca de cinco dias antes do tratamento, já que o potencial de vasodilatação e de alterações de fatores de coagulação no fígado diminuem após esse prazo.
O tempo decorrido entre o surgimento das complicações e a injeção do produto é importante para o manejo terapêutico do paciente. Essas manifestações podem ser atribuídas a vários fatores – ao paciente, ao médico ou ao produto – e são de três tipos: recentes, tardias e pós-tardias.
Embora imediato na maioria das vezes, o sangramento pode permanecer no tecido por dias ou semanas, formando equimoses ou hematomas, acompanhados de dor, edema e eritema. Para reverter sua gravidade e incidência, recomenda-se evitar drogas que impedem a coagulação do sangue: ácido acetilsalicílico, anti-inflamatórios, antiagregantes plaquetários, vitamina K e outros. Compressas frias no local da aplicação também podem ser de grande ajuda.
1. Complicações precoces são as mais comuns. Geralmente são manifestações inflamatórias ou de natureza técnica e aparecem durante ou logo após o procedimento. O eritema e o edema ocorrem em cerca de 80% das injeções. Os efeitos locais de punção traumática podem durar horas (vermelhidão) ou dias (inchaço). A injeção inadvertida dos vasos sanguíneos pode resultar em sangramento e hematomas que se estendem por cerca de uma semana. Complicações imediatas raras, como necrose da pele ou cegueira, por sua vez, exigem diagnóstico rápido e intervenção imediata. O sinal isquêmico pode ser observado imediatamente após a aplicação, seguido de dor e alteração na coloração. Quando identificado, recomendo aplicação de hialuronidase 400 UI não apenas no local preenchido, pois dificilmente o médico acertará o lúmen arterial, mas em todo o tecido comprometido. Nesse caso, o tratamento (infiltração da hialuronidase) deverá ser feito com agulha, pois tem ação ao redor do vaso comprometido. O aparecimento imediato de pápulas e/ou nódulos e edema persistente é um erro técnico de posicionamento do produto, como injeção do material de preenchimento muito superficial.
2. Complicações tardias incluem inflamação crônica, reações alérgicas tardias, nódulos, granulomas, descoloração, deslocamento e cicatrizes hipertróficas.
A injeção intra-arterial pode provocar necrose no local da injeção e ser reversível ou não. Quando acontece, a isquemia arterial (obstrução de vaso arterial ou venoso) se dá logo após a aplicação de filler na face e resulta de intervenção na região glabelar (supercílios) ou das fossas nasais. Estas são as duas regiões que exigem mais cuidados do médico, independentemente do produto escolhido: se perfurar uma artéria ou um vaso, a agulha entope e as consequências podem ser sérias. Os preenchimentos na região dos olhos exigem atenção em particular. Calculam-se 98 casos de acometimento visual, no mundo, por conta de entupimento da artéria da retina decorrente de procedimentos em sulcos nasogenianos e na região glabelar. A Sociedade Coreana de Oftalmologia reportou inclusive um caso de isquemia cerebral irreversível em paciente tratado em 2015 com ácido hialurônico na região dos olhos. Inadvertidamente, houve perfuração da artéria supraorbital durante a injeção glabelar e da artéria angular, durante injeção no sulco nasolabial.
Em casos de isquemia, a vantagem do ácido hialurônico sobre os demais preenchedores é que há meios de desobstruir a artéria ou o vaso comprometido recorrendo simplesmente a uma enzima, a hialuronidase. Diante de um quadro envolvendo lesões isquêmicas durante procedimentos de preenchimento com ácido hialurônico, os cuidados a tomar são os seguintes:
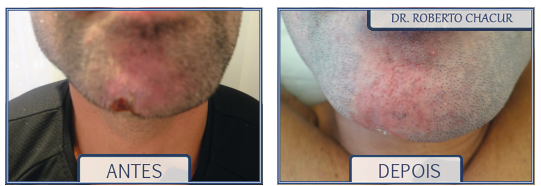
Complicação isquêmica da artéria mentoniana pós-infiltração de substância preenchedora mesmo que com o uso de microcânula. Paciente apresentava prótese de mento com resolução completa após dois meses.
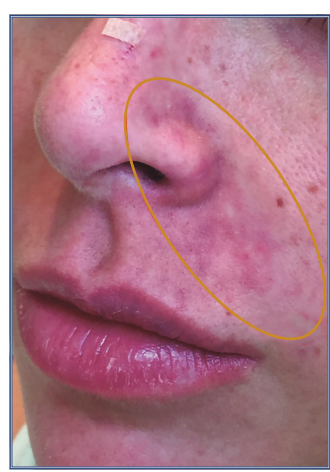
Pós-preenchimento de sulco nasogeniano esquerdo com AH e uso de agulha. Rash cutâneo eritematoso seguido por marmorização (dermatite livedoide), característico de lesão isquêmica. Na imagem, paciente jovem, médica, onde identificação e tratamento precoce foi fundamental para resolução completa, sem qualquer consequência. Foram utilizados 300 UI de hialuronidase imediatamente aplicado em toda a região acometida, podendo ser com agulha ou microcânulas. No caso de hialuronidase, o uso de agulha é mais adequado, embora possa proporcionar hematomas e deixar a paciente mais preocupada e atrapalhar nosso follow up com o paciente. Massagem vigorosa, uso de vasodilatadores tópicos, nitroglicerina 2% mostrou um aumento de 360% na vascularização periférica em um estudo, e calor local (nunca gelo!). Introdução de aspirina via oral como antiagregante. No mesmo dia, após iniciado todo esse conjunto de tratamento, foi revisado e aplicados mais 300 UI de hialuronidase. Paciente em 24 horas ficou com leve edema, normal pelos procedimentos realizados, entretanto sem qualquer sinal isquêmico; continuou com AAS infantil por 7 dias, calor local e massagem vigorosa.
Primeiro dia
– 200 UI de hialuronidase
– Compressas quentes e massagens vigorosas na região tratada
– Aspirina via oral para melhorar o fluxo de sangue
– Nifedipina tópico 2% (pode ser manipulado) e nitroglicerina tópica
Dia seguinte
– Mesmo procedimento
– Pomada de nitroglicerina tópica, um vasodilatador que aumenta em até
365% o fluxo de sangue em pacientes isquêmicos.

Esse é o manejo recomendado internacionalmente em circunstâncias envolvendo comprometimento de artéria ou vaso durante procedimentos com qualquer tipo de filler.
Embora desprezíveis, os riscos do manejo de fillers como a gordura injetável, o colágeno e a parafina – e até mesmo o ácido hialurônico – são, portanto, existentes. Algumas recomendações:
1 – Em procedimentos na face, a injeção da substância deve ser feita sempre de maneira lenta, para não embolizar contra o fluxo de sangue e ir para a artéria ou vaso. Ainda que ocorram acidentes, quando se injeta o produto pausadamente, ele vai para a periferia e pode resultar em isquemia, mas ela será superficial e localizada. Ao injetar preenchedores na região glabelar em especial, nunca usar agulha, e, sim, microcânulas. Elas evitam esse tipo de complicação em 99% dos casos.
2 – Não é recomendado injetar grandes quantidades de substância numa única sessão, pois elas têm sido associadas a inflamações mais agudas, havendo chance maior de formação de granuloma.
3 – É importante evitar erros de técnica, implantando cada tipo de filler no seu plano adequado.
4 – Evitar injeção em portadores de acne ativa ou outras infecções.
5 – Diante de lesões isquêmicas, seguir o protocolo de recomendações o quanto antes.
A taxa de infecção após o uso de preenchimentos para tecidos moles é baixa. No entanto, ministrar antibióticos tópicos, antes do procedimento, ajuda a cercear os riscos. É incerto se a incidência de infecção está associada ao grau de penetração e implantação de materiais estranhos na pele, mas duas infecções já foram relacionadas aos implantes dérmicos: o vírus Herpes simplex e o Microbacterium abscessus. Pacientes com significativo histórico de vírus Herpes simplex perioral devem ser orientados a fazer um tratamento profilático com antivirais (Valacyclovir, Famciclovir e Acyclovir) antes e depois de uma intervenção dos lábios. São contraindicadas injeções quando já existe uma infecção ativa. Outra preocupação diz respeito à contaminação da substância, especialmente se ela não for aprovada pelas autoridades sanitárias. No ano de 2002, conforme relato de Toy e Frank, houve uma epidemia de Mycrobacterium abscessus com origem em Nova Iorque, depois de um procedimento estético em tecidos moles com uma marca de HA não aprovada pela FDA de nome Hyacell, trazida ilegalmente da América do Sul para os Estados Unidos e injetada ilicitamente.
Outro risco de infecção que atraiu muito a atenção da comunidade médica é uma reação ao biofilme, agregado complexo de microrganismos que se encontram embebidos em matrizes poliméricas produzidas por eles próprios e que são resistentes aos antibióticos. Clinicamente, os biofilmes são comunidades biológicas com elevado grau de organização, que se apresentam na forma de nódulos eritematosos de início tardio. Acreditava-se que essas lesões eram granulomas ou reações alérgicas (chamados abscessos estéreis), porque não se identificavam culturas de bactérias, daí serem tratadas de forma incorreta, com injeções de corticosteroides intralesionais ao invés de antibióticos. A aparência clínica é de uma infecção localizada, mas se o biofilme cobrir um implante grande, pode ocasionar uma infecção sistêmica com sepses.
Nódulos assintomáticos que sejam vistos ou sentidos pouco depois do tratamento podem ser eliminados por meio de massagem. Entretanto, nódulos agudos dolorosos ou de início tardio têm infecção e formação de biofilme como provável causa, e devem ser tratados imediatamente com antibióticos orais. A duração do tratamento com antibióticos sistêmicos depende da severidade da infecção, sendo normalmente de quatro a oito semanas. Injeções locais de hialuronidase podem reduzir o ninho da infecção nos casos em que se implantou HA. Quadros infecciosos em que o paciente já esteja tomando antibióticos sugerem o uso de injeções intradermais de corticosteroides. De modo geral, para prevenir infecções e a potencial formação de biofilme, recomenda-se fazer um histórico detalhado do paciente, incluindo tratamentos anteriores, desordens de sangramento, estado imunológico atual e infecções anteriores. É igualmente essencial preparar a pele para evitar infecções do tecido mole, e para tanto existem vários antissépticos disponíveis.
Quando sua manifestação está associada a uma substância não permanente, à medida que ela desaparece do organismo, ele também vai sumindo. Diferentemente, um granuloma é uma reação tipo corpo estranho, que se desenvolve e se acentua aos poucos, com o tempo. Seu aparecimento independe do produto usado e em geral tem boa resposta ao uso de corticoides injetáveis translesionalmente, em sessões com espaço de três semanas entre uma e outra.
Nos dias atuais, não se encontram orientações específicas quanto ao método apropriado para preparar a pele antes de um procedimento. As informações se limitam ao que foi publicado a respeito das experiências clínicas. Calfee et al. compararam a eficácia do iodo povidona a 10% em 70% de álcool isopropílico,
do iodo de tintura e do iodo Povidona com 70% de álcool etílico na prevenção de contágio sanguíneo por culturas, e não detectaram diferenças significativas, embora existam evidências comprovando a eficiência maior dos produtos que contêm álcool. A clorexidina tem potencial para tratar variedades resistentes da bactéria gram-positiva Staphylococcus aureus e alguns micróbios gram-negativos, virais e fúngicos. Produtos à base de clorexidina se tornaram populares graças à sua maior durabilidade e eficácia, mas devem ser evitados na área periocular por conta do potencial risco de queratite e lesões oculares. A clorexidina também pode induzir reações sensíveis da pele, incluindo úlcera de pressão.
Além da recomendação de utilizar a técnica de implante adequada para a área a ser tratada, às vezes são prescritos antibióticos profiláticos a pacientes que implantaram preenchedores semipermanentes ou permanentes. Outras medidas podem evitar as complicações infecciosas, a saber: adequar a profundidade da injeção à substância implantada e à sua localização anatômica, limitar o uso de vários tipos de produtos sobrepostos uns aos outros em um único tratamento, evitar injeções muito volumosas, sobretudo em infecções ativas ou lesões de acne inflamatória.
Depois de preparar a pele, é essencial evitar a contaminação da seringa e da agulha. Os agentes de preenchimento podem ser contaminados em cinco etapas: durante a fabricação, quando da sua reconstituição/empacotamento, enquanto ocorre a diluição com lidocaína, durante a injeção, por bactérias superficiais, ou
por contaminação tópica, imediatamente após o procedimento.
O tamanho da agulha também pode ser fator de contaminação. Agulhas menores (tamanho 30 ou 32) podem reduzir o risco potencial da injeção ao gerarem um canal menor de penetração das bactérias. Entretanto, preenchimentos mais vistosos exigem seringas maiores (tamanho 27 para CaHA e tamanho 25 para PLLA).
As recomendações gerais a serem tomadas para prevenir infecções de curto ou longo prazo incluem lavar as mãos cuidadosamente antes de colocar as luvas, manter as devidas precauções quanto ao contato com o produto e o paciente, certificar-se de ter retirado toda a maquiagem e os contaminantes de pele, limpar a pele antes do procedimento, manter uma bandeja de injeção limpa, evitar injeções durante a ocorrência de uma infecção de pele e usar o menor tamanho de seringa possível.
Ver Capítulos
Em busca da fonte da juventude
Primeira Parte: CONCEITOS DE BELEZA
Anatomia ósse da face
Anatomia da pele
Beleza e Atratividade
– Por que achamos alguém bonito?
– Sequência de Fibonacci
– Estética áurea
– Para pensar
Etiologia do envelhecimento
– Como nos tornamos senis?
– Telômeros e senescência
– Isto é surpreendente!
– Vida útil em discussão
– O equilíbrio da imunidade
O envelhecimento cutâneo
– Fisiopatologia
– Achados clínicos
– Medidas preventivas
– A importância do bom-senso médico no tratamento estético
Transtorno dismórfico corporal
– Etiologia
– TDC e procedimentos estéticos
O potencial de transformação dos fillers
– Condições ideais para um bom produto de preenchimento
– O que é o preenchimento
– Lifting X Ressurfacing
– Técnicas de volumetria
O que a ciência promete para o futuro?
Segunda parte: PREENCHEDORES MAIS USADOS
Não permanentes
Permanentes ou não absorvíveis
Características gerais
Polimetilmetacrilato
Ácido hialurônico
MD Codes
Ácido polilático
– Utilização dos fios de ácido polilático
Hidroxiapatita de cálcio
Hidrogel
Silicone líquido injetável
Outros tratamentos associados a preenchimento
– Toxina botulínica
– Laser CO2 fracionado
Adendo: Análise microscópica do polimetilmetacrilato
Terceira parte: O PASSO A PASSO DA TRANSFORMAÇÃO
Uma plástica minimamente invasiva
O instrumental que se usa
O procedimento e a “mão” do médico
Tipos de anestesia
Perigos do procedimento com preenchedores em geral
Topografia facial e riscos do preenchimento
Complicações e como gerenciá-las
Quarta parte: PROCEDIMENTOS FACIAIS E CORPORAIS
Preenchimento facial
Preenchimento das maçãs do rosto
Preenchimento de rugas, sulcos faciais e cicatrizes
Rinomodelação com preenchimento
Preenchimento da mandíbula
Preenchimento labial
Preenchimento do mento
Preenchimento de pálpebras
Preenchimento peitoral
Preenchimento de glúteos
Preenchimento em lipodistrofia
Bioplastia genital
– Bioplastia e técnicas para aumento do pênis
– Bioplastia de saco escrotal
– Bioplastia de glande
– Bioplastia de vulva
– Bioplastia de clitóris
– Bioplastia de reconstrução após mudança de sexo
Poliomielite
Síndrome de Parry Romberg
Tratamento de celulite e irregularidades cutâneas
Goldincision – Tratamento com subcisão e preenchimento com PMMA
Quinta parte: ASPECTOS JURÍDICOS
A Anvisa e os produtos aprovados por ela
Direito e Medicina
A lei e o uso de implantes líquidos
O Código de Ética Médica
